Ветряная оспа
Представляет собой острое респираторное вирусное заболевание, характеризующееся умеренной интоксикацией, лихорадкой и распространенной пятнисто-пузырьковой сыпью.
Распространенность заболевания
Ветряная оспа распространена повсеместно по всему земному шару.
Причины развития
Возбудителем данного заболевания является фильтрующийся вирус — элементарные тельца Арагао, которые по строению сходны с возбудителем оспы, но имеют меньшие размеры. Вирус ветряной оспы неустойчив: чувствителен к действию высоких температур, ультрафиолетовому и рентгеновскому облучениям, быстро погибает в окружающей среде. При этом возбудитель ветряной оспы устойчив к низким температурам.
Источник инфекции
Источником заражения при ветряной оспе является больной человек, который активно распространяет возбудителя заболевания с последних дней инкубационного периода и до 3—5-го дня с момента появления последнего свежего элемента сыпи. На стадии образования и отпадения корочек больной не опасен с эпидемиологической точки зрения для окружающих.
Кроме того, в настоящее время существует мнение, что у больных, перенесших ветряную оспу, возбудитель длительное время способен сохраняться в организме в неактивном состоянии. У таких лиц под влиянием различных неблагоприятных факторов (таких как травмы, интоксикации, осложнения и пр.) происходит активирование вируса, что клинически проявляется в виде опоясывающего лишая. Это явление связано с тем, что ветряная оспа и опоясывающий лишай представляют собой разные формы одного и того же инфекционного процесса. Таким образом, больные опоясывающим лишаем также могут заразить окружающих ветряной оспой при условии очень тесного и длительного контакта с ними.
Пути передачи инфекции
Основным механизмом передачи инфекции является воздушно-капельный путь, причем инфекция имеет тенденцию к распространению даже на относительно большом расстоянии. Так, возможно заражение лиц, проживающих в соседних квартирах с больным, через общий коридор. Передача вируса ветряной оспы через вещи и третьих лиц не выявлена вследствие невысокой устойчивости возбудителя.
Восприимчивость к инфекции
Местом проникновения инфекции при ветряной оспе являются слизистые оболочки верхних дыхательных путей.
Восприимчивость к инфекции очень высокая. Заболевание чаще всего встречается в возрасте от 6 месяцев до 14 лет, что объясняется тем, что обычно первая же встреча ребенка с источником возбудителя ветряной оспы приводит к заражению. После перенесенной ветряной оспы возникает стойкая пожизненная устойчивость от повторного заражения этим заболеванием.
Условия внешней среды, способствующие подъему заболеваемости
Распространению заболевания способствуют неблагоприятные социально-бытовые условия: скученность и теснота. Так, регистрируемая заболеваемость городского населения почти вдвое выше, чем сельского. Для заболевания характерна выраженная осенне-зимняя сезонность.
Патогенез
Изучен недостаточно полно. Вирус ветряной оспы попадает в организм человека через входные ворота и по истечении инкубационного периода током крови разносится по всему организму, в основном сосредотачиваясь в коже. Воздушно-капельный механизм распространения возбудителя ветряной оспы связан с образованием на слизистых оболочках верхних дыхательных путей ветряночных пузырьков, которые содержат вирус.
Клиника
В типичных случаях инкубационный период в основном составляет 14 дней. Реже он укорачивается до 11 дней или удлиняется до 21 дня.
Период предвестников заболевания в большинстве случаев отсутствует или незначительно выражен: наблюдаются небольшое ухудшение общего состояния, повышение температуры тела больного до субфебрильных цифр в течение суток. Реже в этот период регистрируются высыпания, имеющие скарлатиноподобный или кореподобный вид, которые, как правило, быстро исчезают. Возможно появление такой сыпи уже после высыпания специфичных ветряночных элементов.
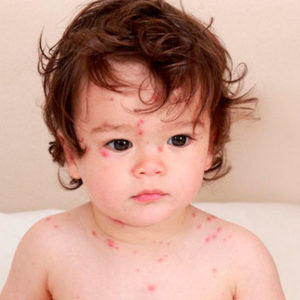
Высыпания ветряной оспы могут локализоваться на любых поверхностях тела человека: лице, волосистой части головы, туловище, конечностях. При этом ладони и подошвы в большинстве случаев не поражаются.
Возникновение типичной ветряночной сыпи обычно наблюдается одновременно с подъемом температуры тела больного или на несколько часов позже. Реже первые высыпания регистрируются при нормальной температуре.
Сначала очаг поражения имеет вид пятна, которое в течение нескольких часов трансформируется в пузырек. Размер ветряночных пузырьков варьируется от булавочной головки до крупной горошины. Пузырьки имеют округлую или овальную форму, их стенка напряжена, блестяща, содержимое прозрачно. По периферии ветряночных пузырьков определяется покраснение, у отдельных элементов имеются пупковидные вдавления. Через 1—2 дня пузырьки подсыхают, на их месте образуются корочки буроватого цвета. Корки отпадают в течение 1— 3 недель, не оставляя рубцов.
Для ветряной оспы характерно возникновение нескольких пиков высыпания с промежутками в 1—2 дня, поэтому у больных обнаруживаются на коже одновременно элементы в разных стадиях развития: пятна, пузырьки и корки. Кожные изменения сопровождаются зудом.
В некоторых случаях наблюдается появление ветряночной сыпи на слизистых оболочках носоглотки, рта, гортани, половых органов, что может даже предшествовать возникновению кожных высыпаний. Однако сыпь на слизистых оболочках, как правило, скудна. Ветряночные пузырьки на слизистых оболочках быстро превращаются в эрозии с желтовато-серым дном, что сопровождается некоторой болезненностью. Эрозии исчезают в течение нескольких дней.
Наряду с появлением ветряночной сыпи наблюдается повышение температуры тела больного до 38 °С и выше. При этом каждому пику высыпаний соответствует очередной подъем температуры. При повышении температуры ухудшается общее состояние больного: снижается аппетит, нарушается сон, ребенок становится капризным, возбужденным.
Исчезновение лихорадки и улучшение общего состояния ребенка происходят на 3—5-й день одновременно с подсыханием сыпи. В редких случаях у ребенка наблюдается повышенная температура в течение 6—8 дней и более, что обычно связано с продолжающимися кожными высыпаниями.
Тяжесть общих проявлений и обилие сыпи при ветряной оспе широко варьируют, что легло в основу выделения следующих клинических форм ветряной оспы:
— типичная;
— рудиментарная;
— абортивная;
— пустулезная;
— буллезная;
— гангренозная;
— геморрагическая.
Типичная форма ветряной оспы
Эта клиническая форма заболевания характеризуется обильной ветряночной сыпью, сопровождающейся выраженной лихорадкой и значительным ухудшением общего состояния больного.
Рудиментарная форма ветряной оспы
При этой клинической форме заболевания высыпания незначительны в виде единичных пузырьков при отсутствии повышения температуры.
Абортивная форма ветряной оспы
Редко встречающаяся клиническая форма заболевания. Отличается появлением множественных ветряночных пятен на коже, которые подсыхают, не доходя до стадии пузырька. Пустулезная форма ветряной оспы Эта клиническая форма заболевания встречается примерно в 10% всех случаев ветряной оспы. Содержимое пузырьков становится гнойным, формируются пустулы. При пустулезной форме после отпадения корочек могут остаться рубцы.
Буллезная форма ветряной оспы
Для этой клинической формы заболевания характерно появление, помимо типичной ветряночной сыпи, больших дряблых пузырей диаметром до 2—3 см с мутным содержимым. При проколе пузырей остаются обширные мокнущие поверхности. После заживления кожи на месте пузырей нередко остаются буроватые пятна. Гангренозная форма ветряной оспы Эта клиническая форма заболевания встречается редко, как правило, у истощенных и больных детей, особенно при плохом уходе.
При гангренозной форме по периферии ветряночных пузырьков формируется воспалительная зона. Затем на месте пузырьков образуются струпья, после отпадения которых обнаруживаются глубокие язвы с грязным некротическим дном и подрытыми или крутыми краями. В процессе заболевания язвы могут увеличиваться до значительных размеров.
Течение заболевания длительное. При этой форме ветряной оспы нередки вторичные осложнения, возможен летальный исход.
Геморрагическая форма ветряной оспы
Очень редко встречающаяся клиническая форма заболевания. Регистрируется у ослабленных детей с проявлениями геморрагического диатеза.
На 2—3-й день высыпания в пузырьках обнаруживается кровянистое содержимое. Наблюдаются носовые кровотечения, кровоизлияния в кожу и слизистые оболочки, кровавая рвота. Возможен летальный исход.



Добавить комментарий